Всемирный день гигиены рук
03.05.2024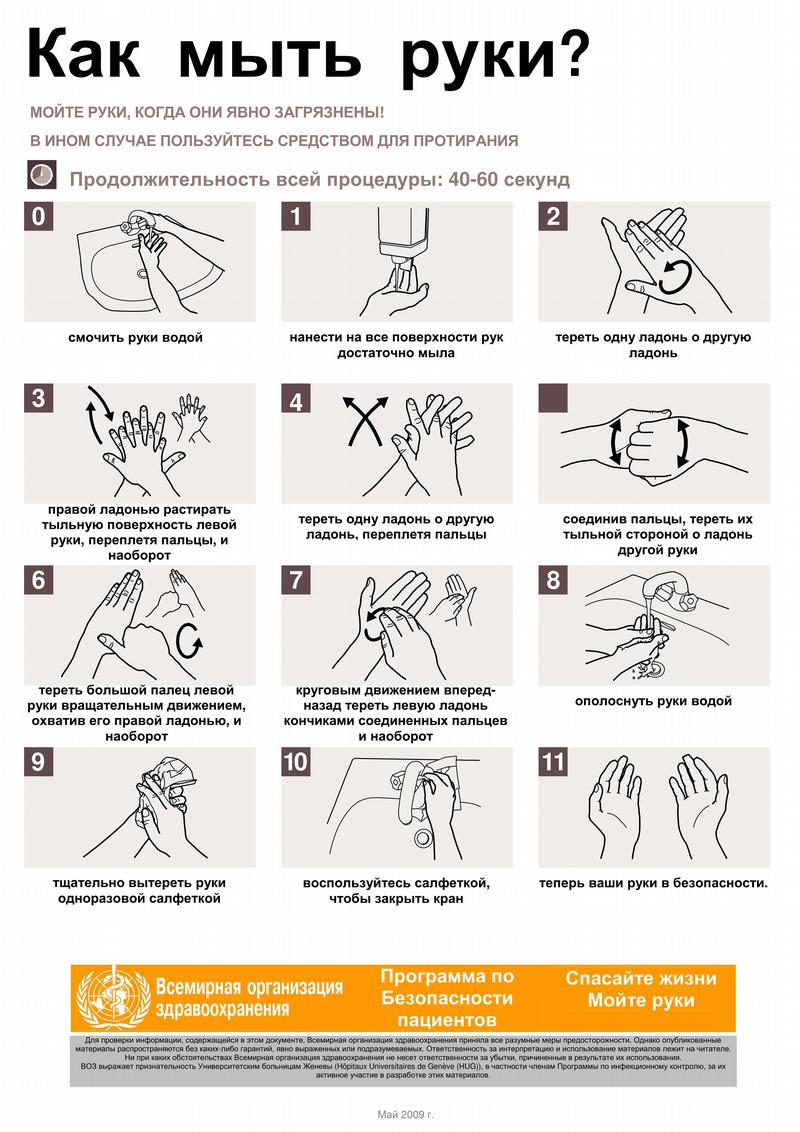
 В мае проводится Всемирный день гигиены рук.
В мае проводится Всемирный день гигиены рук.
Цель мероприятия – привлечь внимание к важности соблюдения гигиены рук в учреждениях здравоохранения, оказывающих медицинскую помощь, и тем самым улучшить профилактику инфекций, представляющих опасность для жизни и здоровья пациентов. По данным многочисленных исследований, проведенных на современном этапе развития медицины, а также на основе исторического опыта доказано, что руки медицинского персонала являются одним из основных факторов передачи возбудителей инфекционных заболеваний.
Главная задача этого дня – сделать акцент на том, что такая несложная процедура, как мытьё рук, является, по сути, самым эффективным способом не только защитить себя от множества опасных заболеваний, но и остановить их рост.
Проведенная по правилам и своевременно, она помогает эффективно бороться с гепатитом и дизентерией, во многих случаях способна предотвратить острые респираторные заболевания (ОРЗ) и массу других недугов. Очень важно взрослым быть примером для своих детей и обучить их правилам гигиены рук.
Именно на руках скапливаются в огромном количестве болезнетворные микроорганизмы. На немытых руках исследователи находят возбудителей таких заболеваний, как дизентерия, брюшной тиф, холера.
Кроме того, самыми грязными предметами считаются: мобильный телефон, клавиатура компьютера, кнопки лифта и другие предметы, к которым чаще всего прикасаются руками. Каждому взрослому известно, что после прогулки, после посещения туалета и перед едой надо обязательно мыть руки. Это – программа минимум.
Через руки, загрязненные болезнетворными микробами, можно заразиться кишечными инфекциями, холерой, брюшным тифом, гельминтозами и многими другими инфекционными заболеваниями. Пренебрегая простым правилом гигиены и собственной безопасностью, можно подвергнуть опасности заразиться всеми перечисленными заболеваниями и другого человека.
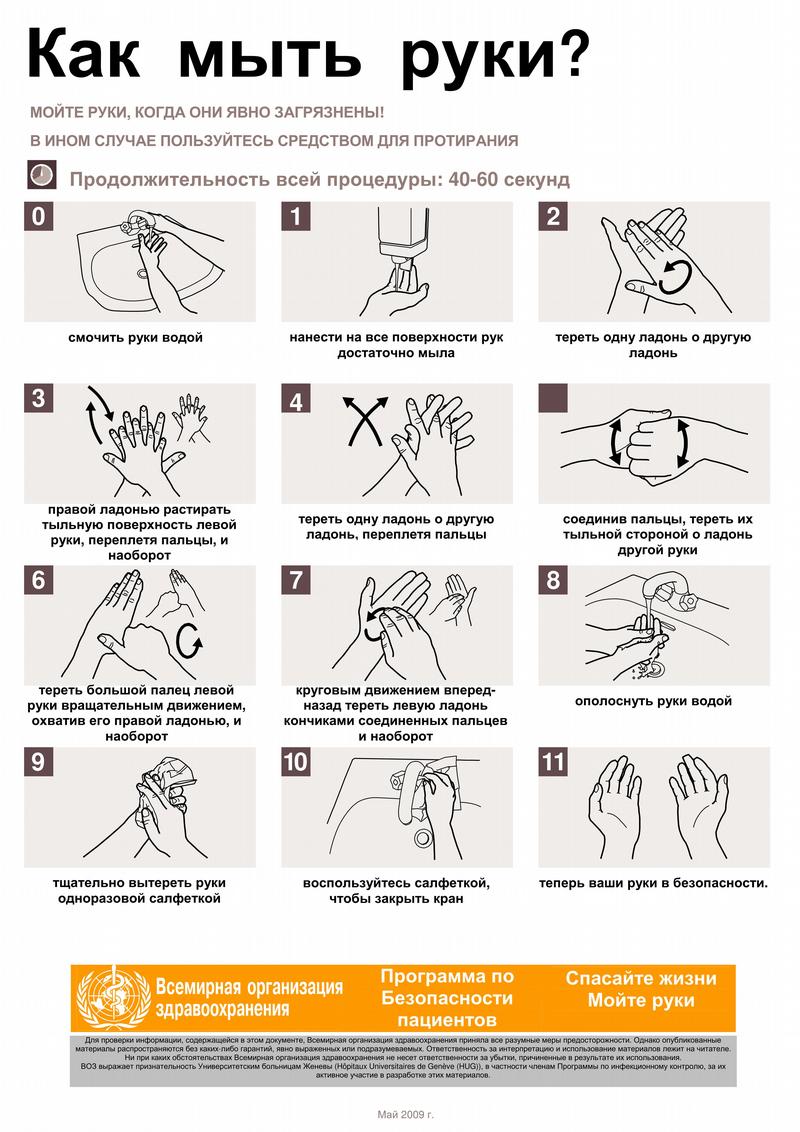
Как правильно мыть руки? Специалисты Всемирной организации здравоохранения предлагают мыть руки так:
Безвозмездное донорство. Информация для желающих сдать кровь и её компоненты для спасения жизней
15.04.2024
Донорство крови и её компонентов. Медицинские центры г. Минск

ГУ "Республиканский научно-практический центр трансфузиологии и медицинских биотехнологий"
Министерство здравоохранения Республики Беларусь
Адрес: г.Минск, Долгиновский тракт 160
Городской центр трансфузиологии УЗ «6-я городская клиническая больница»
Адрес: г.Минск, ул.Уральская, д.5
Что нужно знать о педикулезе?
09.04.2024
Педикулез и его профилактика

Педикулез или вшивость – специфическое паразитирование на человеке вшей, питающихся его кровью. Педикулез был всегда. Пораженность педикулезом имеет тенденцию к росту в результате социальных и природных потрясений, приводящих к нарушению нормальной жизни и резкому ухудшению санитарно-гигиенического уровня жизни населения.
За последние годы наблюдается тенденция к снижению пораженности педикулезом населения в целом, однако пораженность педикулезом учащихся учреждений образования является значительной. Пораженность педикулезом школьников связана с недостаточным развитием санитарно-гигиенических навыков у детей и более тесным общением друг с другом, а также выявляемостью педикулеза среди данного контингента, связанной с проведением осмотров детей с профилактической целью на педикулез (не менее 5 раз в год в соответствии с требованиями нормативных документов.
Основные симптомы педикулеза: зуд, сопровождающийся расчесами и у некоторых лиц аллергией; огрубение кожи от массовых укусов вшей и воздействия слюны насекомых на дерму; меланодермия – пигментация кожи за счет тканевых кровоизлияний и воспалительного процесса, вызываемого воздействием слюны насекомых; колтун – довольно редкое явление, образующееся при расчесах головы – волосы запутываются, склеиваются гнойно-серозными выделениями, которые корками засыхают на голове, а под ними находится мокнущая поверхность.
Группу риска составляют лица, работающие в сфере обслуживания (в парикмахерских, банях, прачечных, на транспорте, лечебно-профилактических учреждениях и т.п.). Головным педикулезом в преимущественном большинстве поражены дети школьного возраста, а вот платяным - люди, не имеющие постоянного места жительства, ведущие беспорядочный образ жизни.
 На человеке паразитирует три вида вшей – головная, платяная, лобковая. Платяные и головные вши являются переносчиками возбудителей сыпного тифа, волынской лихорадки и возвратного тифа. Наибольшую эпидемическую опасность представляют платяные вши. Человек заражается сыпным тифом при попадании выделений инфицированной вши в ранки в местах расчеса после укуса или при раздавливании насекомого. Лобковая вошь практически не имеет эпидемического значения, однако так же, как платяная и головная вши, причиняет человеку большое беспокойство, вызывая зуд и приводя к риску возникновения различных гнойничковых заболеваний кожи.
На человеке паразитирует три вида вшей – головная, платяная, лобковая. Платяные и головные вши являются переносчиками возбудителей сыпного тифа, волынской лихорадки и возвратного тифа. Наибольшую эпидемическую опасность представляют платяные вши. Человек заражается сыпным тифом при попадании выделений инфицированной вши в ранки в местах расчеса после укуса или при раздавливании насекомого. Лобковая вошь практически не имеет эпидемического значения, однако так же, как платяная и головная вши, причиняет человеку большое беспокойство, вызывая зуд и приводя к риску возникновения различных гнойничковых заболеваний кожи.
Головная вошь - мельче платяной, длина тела самки 2,1-3.5 миллиметров, самца - 2.0-3.0 миллиметров. Головная вошь живет и размножается в волосистой части головы, предпочтительно на висках, затылке и темени. Питается каждые 2-3 часа. Голод переносит плохо, при +30°С обычно через сутки гибнет. Развитие яиц происходит в течение 5-9 дней, личинок - 15-17 дней. Продолжительность жизни взрослых особей 27-30 дней. Самка откладывает ежедневно 3-7 яиц. Вне тела хозяина погибает через сутки.
Платяная вошь - крупнее головной, длина тела самки 2,3-4,75 мм, самца - 2,1-3,7 миллиметра, окраска более светлая. Платяная вошь живет в складках белья и платья, особенно в швах, где и откладывает яйца, приклеивая их к ворсинкам ткани; яйца могут приклеиваться также к волосам на теле человека, кроме головы. Питается 2-3 раза в сутки. Ежедневно откладывает около 10. Яйца развиваются в течение 7-14 дней, личинки 14-18 дней. Средняя продолжительность жизни взрослых особей 34 дня, максимально - 46 дней.
Лобковая вошь - длина тела 1,36-1,6 миллиметров; по форме тела напоминает щит, удерживается на коротких волосках лобка, бровей, ресниц. При значительной численности насекомые могут распространяться на всей нижней части туловища, особенно на животе, где в результате их кровососания надолго остаются характерные синюшные следы.
Как происходит заражение?
Прежде всего при тесном контакте с завшивленными лицами, при общении в детских садах, школах, лагерях, в переполненном транспорте, при пользовании общей одеждой, постелью, спальными принадлежностями, головными уборами, расческами и другими предметами личного пользования. Заражение взрослых людей лобковыми вшами происходит при интимном контакте, а у детей – от взрослых, ухаживающих за ними, а также через белье.
Как предупредить педикулез?
Несложно. Нужно только выполнить обычные требования личной гигиены:
- мытье головы и тела горячей водой с мылом – не реже 1 раза в 7 дней
- смена постельного и нательного белья – не реже 1 раза в 7 дней и по мере загрязнения
- стирка белья с кипячением и последующим проглаживанием горячим утюгом
- регулярная стрижка, расчесывание волос головы
- еженедельные осмотры на педикулез всех членов семьи
- систематическую чистку верхнего платья, одежды
- полный запрет на использование чужого белья, одежды, головных уборов, расчески и других предметов личной гигиены;
- регулярную уборку помещений, содержание в чистоте предметов обстановки
- перед ношением предварительная стирка, либо проглаживание горячим утюгом новой одежды, головных уборов
Что делать, если обнаружены вши или гниды?
При обнаружении вшей в любой стадии (яйцо, личинка, взрослое насекомое) мероприятия по уничтожению проводить одновременно, уничтожая вшей непосредственно как на теле человека, так и его белье, одежде и прочих вещах. Обработку людей и их вещей при платяном или смешанном педикулезе проводят только силами Городского центра дезинфекции и стерилизации, ул. П.Бровки, 11. При головном педикулезе медицинский работник учреждения здравоохранения по месту жительства дает рекомендации по взаимному осмотру членов семьи, применению противопедикулезных препаратов (действующих на вши и гниды, рекомендованных Министерством здравоохранения Республики Беларусь) в домашних условиях, либо о проведении санитарной обработки в Центральном санитарном пропускнике городского Центра дезинфекции и стерилизации, ул.П.Бровки, 11.
Мероприятия по борьбе со вшами включают три способа уничтожения насекомых:
Механический метод - при незначительном поражении людей головными вшами (от 1 до 10 экземпляров, включая яйца) вычесывание насекомых и яиц частым гребнем, стрижка и сбривание волос с последующим сжиганием (при незначительном поражении головными вшами).
Физический метод – замачивание, кипячение белья в 2% растворе кальцинированной соды в течение 15 минут, проглаживание горячим утюгом с обеих сторон швов, складок, поясов белья и одежды, не подлежащих кипячению (при незначительном поражении головными вшами).
Химический метод - санации педикулеза базируется в настоящее время на применении педикулицидов – инсектицидов, действующих на вши и гниды, рекомендованных Министерством здравоохранения Республики Беларусь, приобретаемых в аптеках и используемых в соответствии с инструкцией к данному препарату. Подобная обработка повторяется через 7 дней. После обработки и мытья волос головы их прополаскивают теплым 5-10% водным раствором уксусной кислоты. Так как мертвые гниды остаются на волосах, их нужно вычесывать с помощью гребня, выбрать руками. Для предупреждения распространения педикулеза (головные вши способны переходить на одежду и окружающую человека обстановку), после окончания санации необходимо провести дезинсекцию помещений и предметов обстановки: оросить водным раствором педикулицида, выдержать экспозицию (согласно инструкции по применению). Тщательно проветрить помещение. Удалить остатки педикулицида с обработанных предметов и поверхностей, проводя влажную уборку обычным способом.
Куда можно обратиться за помощью при обнаружении педикулеза?
За помощью можно обратиться к медицинскому работнику по месту жительства, учебы, работы или непосредственно в санитарный пропускник Минского городского центра дезинфекции и стерилизации по адресу: улица Петруся Бровки,11 первый этаж, 13 подъезд, телефоны: 2907567, 2920492, ежедневно кроме воскресенья, понедельник, четверг, пятница - с 8.00 до 18.00, вторник, среда - с 14.00 до 18.00, в субботу с 10.00 до 13.00. В центре есть кабинет анонимного осмотра и санации педикулеза.
Помните!
Профилактика педикулеза и борьба с ним - надежные средства предупреждения сыпного тифа. С целью профилактики педикулеза необходимо регулярно осматривать на педикулез всех членов семьи в домашних условиях. В случае обнаружения педикулеза у одного из членов семьи, необходимо удостовериться, что не заражены и остальные. С целью профилактики обработку рекомендуется пройти всем членам семьи одновременно и в течение месяца проводить осмотры волосистой части головы на наличие педикулеза.
Внимание: сезон активности иксодовых клещей!
04.04.2024
Внимание: сезон активности иксодовых клещей!
Специалистами центра гигиены и эпидемиологии Фрунзенского района г.Минска проводится мониторинг видового состава и распространенности иксодовых клещей с целью принятия оперативных мер по регулированию численности переносчиков и обеспечению стабилизации энтомологической ситуации.
состава и распространенности иксодовых клещей с целью принятия оперативных мер по регулированию численности переносчиков и обеспечению стабилизации энтомологической ситуации.
На основании полученных данных сезон активности иксодовых клещей в этом году начался раньше обычного ‒ первые кровососы были обнаружены при обследовании лесного массива на территории района 5 марта. Ничего удивительного в этом нет – в наших краях клещи начинают проявлять активность, как только сходит снег, а столбик термометра показывает примерно +5°С. При более мягкой зиме, клещей можно повстречать и в январе, хотя, конечно, не в тех количествах как весной. Пик численности кровососов приходится где-то на конец апреля ‒ начало июня.
Чем опасен укус клеща?
Иксодовые клещи могут быть переносчиками болезни Лайма (клещевого боррелиоза), клещевого энцефалита, туляремии и других инфекций. На территории нашей страны чаще регистрируется бактериальная инфекция – болезнь Лайма.
О том, что к укусам клещей нельзя относиться безответственно и не стоит пренебрегать мерами профилактики, говорят цифры. По статистике в 2023 году в подавляющем большинстве (более 99%) заболевание клещевым боррелиозом развилось у лиц, не обратившихся за медицинской помощью и проигнорировавших профилактический прием лекарственного препарата после присасывания клеща. Таким образом, это подтверждает эффективность своевременного профилактического лечения в отношении клещевых инфекций с бактериальной этиологией, которая по данным научных источников составляет 87-95%.
Кроме того, в 59% случаев укус клещом заболевшими не был замечен, так как не проводился рекомендуемый осмотр тела после пребывания на природе.
Большинство заболевших (95,5%) составили взрослые, наиболее часто посещающие дачные участки и лесные массивы.
Как защитить себя от нападения клещей?
- Одевайтесь так, чтобы максимально прикрыть открытые участки тела и уменьшить возможность заползания клещей под одежду. Если вы правильно оделись, клещ останется где-то на одежде, и вы его обнаружите ещё до укуса.
- Предпочтительна одежда светлых тонов – на ней клеща легче заметить.
- Повысить эффективность защитной одежды можно с помощью отпугивающих насекомых и клещей средств – репеллентов. Главное, придерживаться инструкции – некоторые средства нельзя наносить на кожу, есть те, которые не подходят для детей, беременных и кормящих женщин.
- Остерегайтесь высокой травы и кустарника, держитесь середины тропы.
- Чаще осматривайте себя и попутчиков, чтобы своевременно обнаружить и снять с себя опасного кровососа.
- Важно придавать значение не только лесной, но и полевой одежде.
- В лесу для отдыха выбирайте сухие открытые поляны, хорошо прогреваемые солнцем, с песчаной почвой или участки со скудной травянистой растительностью.
- По возвращении домой обязательно ещё раз внимательно осмотрите себя! Укус клеща не вызывает боли и «противника» довольно трудно заметить на своем теле в первые несколько суток от присасывания, если не искать специально.
- Обследуйте снятую одежду, домашних животных и вещи, принесенные из леса.
- Для того, чтобы обезопасить свой дачный участок от клещей, необходимо регулярно по мере отрастания скашивать траву, собирать опавшую листву, расчищать прилегающую территорию от сухостоя и валежника, следить, чтобы на участке не поселялись грызуны, тщательно убирать пищевые отходы, не допускать захламления на территории.
Как действовать в случае присасывания клеща?
Клеща следует удалить как можно скорее. Удаление клеща проводят в учреждении здравоохранения или самостоятельно при невозможности оперативного обращения в медицинское учреждение. После самостоятельного удаления клеща поторопитесь обратиться к врачу-инфекционисту (терапевту) по месту жительства для прохождения профилактического лечения и медицинского наблюдения. Клещевой боррелиоз можно предупредить, если в течение первых трех суток после укуса начать профилактическое лечение, назначенное врачом. Чем раньше оно начато, тем выше эффективность.
Нужно ли исследовать клеща на наличие возбудителей клещевых инфекций?
Лабораторное исследование удаленного клеща не является обязательным и показано только в случаях наличия у пострадавшего противопоказаний для назначения профилактического лечения. В остальных случаях по желанию пациента исследование клеща может быть проведено на платной основе. Для этого необходимо самостоятельно обратиться в лабораторию, проводящую исследование.
В санитарной службе г. Минска функционирует пункт приема иксодовых клещей для лабораторного исследования на выявление возбудителя болезни Лайма по адресу: ул. Плеханова, 18, 2 этаж (в здании государственного учреждения «Центр гигиены и эпидемиологии Заводского района»). Клещей принимают с 8.30 до 18.00 (обеденный перерыв с 12.30 до 13.00) в понедельник – пятницу.
Исследование клещей на выявление 4-х возбудителей (клещевого энцефалита, Лайм-боррелиоза, анаплазмоза, эрлихиоза) проводится на платной основе в ГУ «Республиканский научно-практический центр эпидемиологии и микробиологии» по адресу: г. Минск, ул. Филимонова, 23.
При положительном результате исследованного клеща за лицами, имеющими медицинские противопоказания к приему лекарственных средств и пациентами, обратившимися за медицинской помощью позднее 72 часов, устанавливается медицинское наблюдение в амбулаторно-поликлинической организации здравоохранения по месту жительства (месту пребывания) в течение 6 месяцев. Обращайте внимание на свое самочувствие, при появлении симптомов заболевания (повышение температуры тела, общего недомогания, головной боли, боли в суставах, увеличения лимфатический узлов и т.д.) необходимо незамедлительно обратиться за медицинской помощью. Чем раньше выявляется заболевание, тем легче его вылечить и избежать осложнений.
Государственное учреждение «Центр гигиены
и эпидемиологии Фрунзенского района г. Минска»,
энтомолог Мамчуровская Алла Николаевна. тел. 324-88-80; 8029-755-30-46
Чесотка
03.04.2024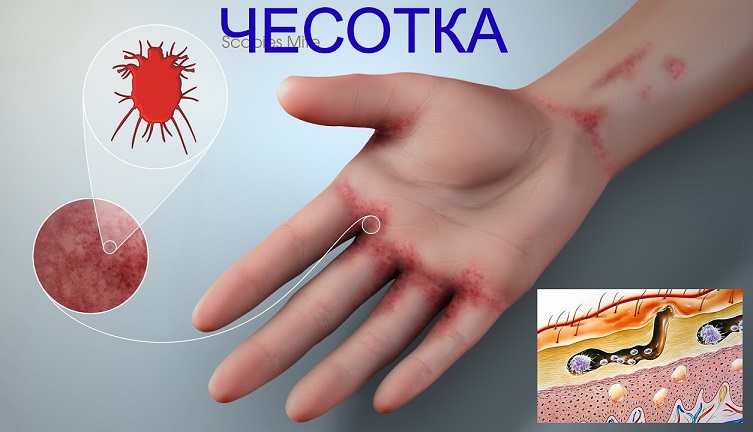
Если чесотка…
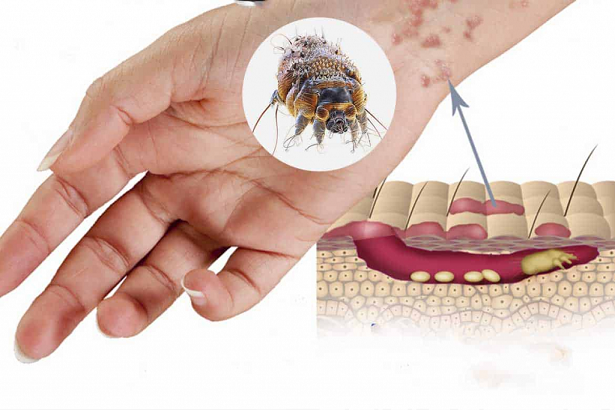
- Чесотка – заразное паразитарное заболевание кожи, вызываемое чесоточными клещами (зуднями). Размер клеща 0,2-0,5 мм.
Чесоточные клещи – паразиты, приспособленные к жизни в толще кожи, ротовые органы грызущего типа, питаются роговым слоем кожи. Самки прокладывают ходы и откладывают яйца, из которых вылупляются личинки (цикл развития от 10 до 14 дней). Днем клещи находятся в состоянии покоя, активны вечером и ночью (больного беспокоит ночной зуд).
Инкубационный период – до 2-х недель.
Для проявлений чесотки характерна очаговость (семья – 80-85%, организованные коллективы – 15-12%).
Пути заражения:
- прямой (совместное пребывание в постели – 50% всех случаев, интимный контакт – до 20%, уход за детьми, массаж);
- непрямой (через предметы обихода, в основном личного пользования).
Частота заражения чесоточным клещом возрастает в осенне-зимний период.
Клиника в начальной стадии – зуд, усиливающийся к вечеру и ночью, появление парных узелково-пузырных высыпаний на сгибательных поверхностях предплечий, кистях, подколенных впадин, ягодицах или бедрах.
При первых признаках чесотки следует обратиться к врачу-дерматологу. Лечение обязательно, осложненная чесотка (дерматит, пиодермия, экзема) лечится более длительно. Выбор противочесоточного средства осуществляется только врачом.
Объём противоэпидемических мероприятий определяется в зависимости от ситуации. При обнаружении чесотки заполняется форма экстренного извещения, и передается в ЦГЭ по месту жительства больного. Лица из одного очага, а также контактировавшие с заболевшим, лечатся одновременно с целью профилактики повторного заражения (проходят обработку кожных покровов противоклещевыми препаратами).
Лечащим врачом назначается текущая дезинфекция, которая проводится одновременно с началом лечения и до полного выздоровления. Лицу, находящемуся на амбулаторном лечении по поводу чесотки, выделяются личные предметы пользования (постельное белье, подушка, одеяло, полотенце, мочалка и другие предметы ухода), а также отдельная кровать. После нанесения противочесоточного средства на поверхность кожи:
- собирают использованное постельное и нательное белье и подвергают стирке с кипячением;
- постельные принадлежности (матрас, подушка и одеяло) и мягкую мебель (особенно подлокотники) тщательно проглаживают утюгом с паром;
- верхнюю одежду, ковры, носильные вещи, обувь, игрушки, покрывала, временно исключают из пользования на 5-7 дней (например, верхняя одежда, ковры, покрывала и обувь выносятся на балкон, а детские игрушки, обувь и одежда завязываются в полиэтиленовые пакеты), одежда в последующем стирается;
- поверхности дверей, мебели, предметов обстановки и пола протирают 1% раствором соды (10 г соды на 1 литр воды).
Внимательное отношение к себе и своим близким позволит быстро справиться с клещом и предотвратит новые заражения.
Примечание: вопреки распространённому заблуждению - чесотка не связана с низким уровнем гигиены. Чесоточный клещ не восприимчив к воде или мылу. При ежедневном приёме душа/ванны количество клещей и вероятность заражения не снижаются.
Городской центр дезинфекции и стерилизации
220013, ул.П.Бровки 11, тел/факс 3790294, тел.3194105
2024
К Международному дню борьбы с наркоманией. Наркотики: зло против жизни
01.03.2024

1 марта - Международный день борьбы с наркоманией и незаконным оборотом наркотиков.
По самым приблизительным оценкам специалистов, от 3 до 4 процентов жителей планеты употребляют наркотики.
Проблема наркоманий является одной из наиболее актуальных как для здравоохранения, так и для общества в целом. Это обусловлено тяжелыми медицинскими и социальными последствиями злоупотребления психоактивными веществами, среди которых на первом месте находятся характерные изменения личности.
К негативным медицинским и социальным последствиям наркомании относятся: наличие ряда соматических заболеваний у пациентов, низкий процент трудовой занятости, высокая частота криминогенного поведения и судимостей, нарушения семейных связей.
- Под наркоманией понимают болезненное влечение, пристрастие к систематическому употреблению наркотиков, приводящее к тяжелым нарушениям психических и физических функций.
Каковы основные причины возникновения наркомании?
Одними из главных причин, приводящих к наркомании в среде подростков, являются:
- любопытство.
- эксперимент над своим сознанием (этой мотивацией обычно пользуется интеллектуальная молодежь, они довольно образованы, изучают специфическую, психоделическую литературу, принимают все доступные им меры, чтобы не перешагнуть грань зависимости);
- недостаток любви и внимания со стороны близких людей.
- Причиной употребления наркотиков может быть бунтарство, которое является формой протеста против тех ценностей, которые исповедует общество и семья, особенно, если учесть молодой возраст людей, подверженных этой пагубной страсти. Действуя импульсивно, подростки, прежде чем подумать, совершают поступок, чаще всего неправильный. Они не желают выполнять какие - либо обязанности, во всем ищут удовольствие. Не обладая чувством ответственности, они зачастую вступают в конфликт с теми, кто обладает властью над ними.
- У многих подростков также наблюдается полное отсутствие интереса к каким - либо занятиям, событиям и другим вещам. Они равнодушно относятся к занятиям в школе и обычно не имеют никаких увлечений. У них нет интереса к будущим событиям, любые личные достижения не представляют для никакой ценности.
- Еще одним «поводом» для употребления наркотиков могут выступать серьезные внутренние конфликты, проблемы социализации.
- Ряд симптомов весьма характерны тем личностям, у кого очень низкая самооценка, кто считает других лучше себя. Ими преобладает ощущение неудовлетворенности, несчастья, тревоги, скуки, неуверенности себе, депрессия. Они чувствуют себя несчастными дома, им присуща отчужденность и изоляция семье, в отношениях со сверстниками. В таких случаях человек остро нуждается в дополнительном «обезболивании». Но как показывает практика многие убегают в «замены» и замыкаются в неподвижном и иллюзорном мире, который они создали вокруг себя.
- Для некоторых наркотики это средство борьбы с депрессией. Находясь в состоянии эмоциональных трудностей, многие считают, что употребив наркотики или алкоголь, можно избежать состояния глубокой депрессии. Но обычно алкоголь и наркотики приносят лишь временное облегчение.
Последствия наркомании
Последствия употребления наркотиков можно разделить на три группы: медицинские, психические и социальные.
- К медицинским последствиям относятся:
Депрессия – состояние угнетенности или тоскливого настроения. Депрессия у наркоманов возникает в период воздержания от приема наркотиков.
 Передозировка – нередкая ситуация в жизни наркомана, особенно при использовании средств и сырья, активность которых выше, чем у тех, что обычно им употреблялись. При передозировке возможна: потеря сознания, остановка дыхания и сердечной деятельности – все это требует экстренной медицинской помощи. Следствием передозировки часто является летальный исход.
Передозировка – нередкая ситуация в жизни наркомана, особенно при использовании средств и сырья, активность которых выше, чем у тех, что обычно им употреблялись. При передозировке возможна: потеря сознания, остановка дыхания и сердечной деятельности – все это требует экстренной медицинской помощи. Следствием передозировки часто является летальный исход.
Судороги – одно из проявлений абстинентного синдрома, возникающего в период воздержания от введения наркотика. Когда нет возможности ввести необходимую дозу наркотика, ухудшается сначала общее самочувствие, снижается настроение, затем возникают нарушения со стороны желудка, кишечника, сердечнососудистой системы в виде различного рода болевых ощущений, изменения стула, перебоев в работе сердца.
Часто у пациентов с наркоманиями отмечаются осложнения и инфекции вследствие нарушений правил асептики при введении наркотиков.
Воспаления вен – следствие использования нестерильных шприцев и игл или введения препаратов. Воспаление вен в свою очередь может привести к серьезному осложнению – заражению крови.
Гепатиты парентеральные – воспалительные заболевания печени – очень распространены среди наркоманов. Они вызываются вирусами, который передается от одного наркомана другому через зараженные иглы.
СПИД. В период «ломки» и непреодолимого влечения к наркотику все мысли и действия человека направлены на немедленное получение дозы в любых условиях, в любом шприце и любой иглой – отсюда опасность заражения ВИЧ-инфекцией.
- Психические последствия:
Привыкание – отличительный признак наркомании как болезни. Постепенно наркотик становится необходим не только для того, чтобы испытать кайф, но и чтобы просто комфортно себя чувствовать, формируется психическая зависимость.
Страхи. У наркомана есть множество поводов испытывать страх: страх быть разоблаченным, арестованным, страх за свое здоровье, из-за своих долгов и т.д. Страхи и депрессия – наиболее частые причины срывов в этот период.
Высокий суицидальный риск. Страхи, депрессии, «ломки» - и все вышеперечисленные негативные последствия наркомании, изматывают психику человека, доводя его до отчаяния. Кажущаяся безвыходность положения толкает человека на самоубийство.
- Социальные последствия:
Домашние скандалы, потеря друзей: человек, употребляющий наркотики, вынужден постоянно скрывать свое пристрастие от родителей и других людей, все более и более отдаляясь от них. Чем больше стаж употребления наркотиков, тем уже становится круг общения.
Криминогенность (со всеми вытекающими последствиями: побои, аресты…) больных наркоманиями обусловлена несколькими факторами: потребностью в деньгах для покупки наркотиков, вынужденной связью с торговцами наркотиками (что само по себе является противоправным действием), изменениями личности с характерным морально-этическим снижением. Кроме того, наркоманы могут совершать противоправные действия, находясь в наркотическом опьянении или в психотическом состоянии.
Начальные признаки появления наркомании
Косвенные признаки употребления наркотиков и наркотической зависимости не абсолютны, но часто помогают в определении лиц, употребляющих наркотики. Наружность их не бывает совершенно ужасной. Если ориентироваться на внешние признаки, следует помнить, что они не подходят к наркоманам с небольшим стажем.
Каковы же эти признаки?
- длинные рукава одежды всегда, независимо от погоды и обстановки;
- неестественно узкие или широкие зрачки независимо от освещения; отрешенный взгляд;
- часто - неряшливый вид, сухие волосы, отекшие кисти рук;
- темные, разрушенные, «обломанные» зубы в виде «пеньков»;
- осанка чаще сутулая; невнятная, «растянутая» речь;
- неуклюжие и замедленные движения при отсутствии запаха алкоголя изо рта;
- явное стремление избегать встреч с представителями властей;
- раздражительность, резкость и непочтительность в ответах на вопросы;
- следы от уколов (наркоманы со стажем делают себе инъекции куда угодно, и следы нужно искать во всех областях тела, не исключая кожи на голове под волосами, часто следы уколов выглядят не просто как множественные красные точки, а сливаются в плотные синевато-багровые тяжи по ходу вен.
Иногда общие для всех наркотиков признаки считают «вполне нормальным для подростка поведением», хотя это не совсем так. Вот они:
- нарастающая скрытность ребенка (возможно, без ухудшения отношений с родителями), сопровождающаяся учащением и увеличением времени «гуляний», у него падает интерес к учебе или к привычным увлечениям и хобби), родители узнают о прогулах школьных занятий), снижается успеваемость;
- увеличиваются финансовые запросы, и подросток активно ищет пути их удовлетворения (начинают пропадать деньги из родительских кошельков и ценные вещи из дома);
- появляются новые подозрительные друзья (но вначале молодой человек обычно встречается с весьма приличными на вид наркоманами) или поведение старых приятелей становится подозрительным (разговоры с ними ведутся шепотом, непонятными фразами или в уединении); настроение меняется по непонятным причинам (очень быстро и часто не соответствует ситуации).
Принимаемы меры по предупреждению распространения наркомании
На государственном уровне профилактика наркотической зависимости включает 2 компонента:
- меры по ограничению распространения наркотиков;
- антинаркотическую пропаганду, обеспечиваемую средствами массовой информации и социальными институтами.
С целью минимизации последствий наркомании, своевременного реагирования и выработки адекватных ответных мер на новые тенденции наркопотребления Министерством здравоохранения Республики Беларусь постоянно проводится работа по совершенствованию форм и методов оказания медицинской помощи.
Вместе с тем, целесообразно последовательно проводить работу по профилактике наркомании в школах и ПТУ. В целях раннего выявления употребляющих наркотические средства нужно последовательно внедрять тестирование школьников на употребление наркотических средств в строгом соответствии с законодательством Республики Беларусь.
Школьные программы должны стать наиболее распространенной формой антинаркотического просвещения. Акцент в работе по профилактике наркомании должен быть сделан на работу с подростками и их родителями.
Сердечный приступ. Что важно знать?
06.02.2024
Сердечный приступ
 ГУ «Республиканский научно-практический центр «Кардиология» рекомендует проявлять бдительность при возникновении болей в области сердца и следовать некоторым важным рекомендациям.
ГУ «Республиканский научно-практический центр «Кардиология» рекомендует проявлять бдительность при возникновении болей в области сердца и следовать некоторым важным рекомендациям.
Ежегодно около 30000 белорусов переносят сердечный приступ. Часть из них, которые не обращаются к врачу, умирают. Благодаря современному развитию медицины, большинство сердечных приступов может быть вылечено при немедленном обращении за медицинской помощью.
Симптомы
Большинство людей испытывают сильные давящие боли в левой половине грудной клетке или за грудиной. Боль может распространиться в область рук, шеи, спины и челюсти, продолжительностью: от 30 минут до нескольких часов. Важно отметить, что отдых или изменение положение тела не приносят облегчение. Некоторые при сердечном приступе чувствуют изжогу, боли в животе, может быть рвота, все это может сопровождаться потоотделением, головокружением или одышкой. У лиц с сахарным диабетом и лиц старше 75 лет загрудинных болей может не быть.
Причины
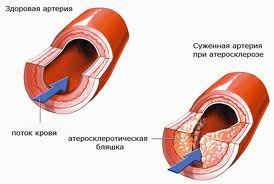 Самой частой причиной заболеваний сердца является атеросклероз - заболевание при котором на стенках сосудов возникают бляшки, препятствующие току крови. Со временем, в результате роста бляшек, артерии сердца могут существенно сузиться либо закупориться. При сердечном приступе происходит значительное нарушение либо полное прекращение кровообращения сердечной мышцы.
Самой частой причиной заболеваний сердца является атеросклероз - заболевание при котором на стенках сосудов возникают бляшки, препятствующие току крови. Со временем, в результате роста бляшек, артерии сердца могут существенно сузиться либо закупориться. При сердечном приступе происходит значительное нарушение либо полное прекращение кровообращения сердечной мышцы.
Частично сниженный кровоток в мышце сердца вызывает кратковременные боли в области сердца или за грудиной. Такие боли бывают при стенокардии – особой форме ишемической болезни сердца, которые в отличии от сердечного приступа проходят до 20 минут в покое или после приема специальных препаратов (нитроглицерин).
Стенокардитические боли в сравнении с сердечным приступом.
Признаки сердечного приступа схожи с признаками стенокардии, но имеют три различия:
Более сильная боль при сердечном приступе
Боль длительностью более 20-30 минут
Нитроглицерин или покой не облегчают боль.
Если вы чувствуете боль в груди при физической нагрузке, и боль проходит в покое или после принятия таблетки нитроглицерина, у вас с большой вероятностью имеется стенокардия. Нужно как можно скорее проконсультироваться с врачом.
Если вы принимаете препараты от стенокардии и ни отдых, ни прием лекарств не облегчают боль, болевой приступ более 30 минут, скорее всего, у вас сердечный приступ, и вы должны немедленно связаться со скорой помощью.
Лечение
При стенокардии сердце не получает достаточно кислорода из-за сниженного кровотока в сердечных артериях.
При сердечном приступе кровоток отсутствует или резко снижен, клетки мышцы сердца не могут нормально работать и начинают погибать. Уже через 3-4 часа поражение сердца уже очень обширно.
Если медикаментозное лечение получено в пределах первого часа после сердечного приступа, то шанс выжить и ограничить степень повреждения сердца максимальный.
При обращении в учреждение здравоохранения ваш врач снимет кардиограмму и подтвердит, имеется ли у вас сердечный приступ. Анализы крови также может показать имеется ли поражение сердца. Лечение обычно начинается до получения результатов крови из лаборатории.
Если сердечный приступ подтверждается, ваш доктор может:
Назначить вам лекарства для растворения кровяных сгустков и открытия артерий. Они называются тромболитическими препаратами. Большая часть этих препаратов эффективны в течение ПЕРВОГО часа после начала сердечного приступа. Поэтому это ЧРЕЗВЫЧАЙНО важно обратиться за помощью или доставить пациента в больницу в течение часа после того, как начались боли или другие симптомы.
Дать вам препарат для облегчения боли.
Стабилизировать сердечный ритм.
Стабилизировать дыхание.
Чтобы оценить степень поражения артерий сердца, в специализированных клиниках может проводиться ангиография сосудов сердца (катетеризация артерий сердца с последующим введением рентгенконтрастного вещества). В зависимости от того, что покажет данная процедура, кардиолог сможет открыть затромбированные или суженные артерии с помощью особых баллонов и металлических сеток - стентов при катетеризации сердца.
При ведении здорового образа жизни можно избежать сердечного приступа в будущем.
При возникновении у вас сердечного приступа могут возникнуть сложности при принятии мгновенных решений относительно того, что необходимо делать. Лучше, если у вас будет заранее подготовленный план.
Ваш план по оказанию экстренной помощи:
Если у вас наблюдаются признаки сердечного приступа, вам нужно знать:
КОМУ вы расскажете об этом.
КОГДА вы будете обращаться за помощью медиков, и КАК вы туда будете добираться.
КАКУЮ информацию вам будет нужно сообщить доктору.
№1 - скажите кому-то о своих ощущениях и своих подозрениях о потенциальном сердечном приступе. Если вы одни при появлении признаков сердечного приступа, сейчас же решите, кому позвонить и держите его/ее номер в руках. Это может быть друг или доктор.
№2 – решите, когда вы будете обращаться к врачу за помощью. Если вы уже были у доктора в связи со стенокардией, ваш доктор скажет, когда вам позвонить за помощью. Не ждите более 5 минут и позвоните в скорую помощь. Это особенно верно, если симптомы ярко выражены и отличаются от любой боли, которую вы испытывали при стенокардии в прошлом.
Сядьте спокойно, в удобное положение и расстегните одежду. Откройте окно, если комната не вентилируется.
№3 – решите, как вы будете обращаться за помощью:
Собираетесь ли вы сами звонить в скорую или вас кто-нибудь отвезет в больницу?
Всегда лучше позвонить в скорую. В очень редких случаях, некоторые люди, живущие неподалеку от больницы, могут сами добраться до нее намного быстрее.
Бригада скорой помощи, которая приедет к вам, располагает специальными приборами, которые в буквальном смысле могут спасти вам жизнь, если у вас вдруг остановиться сердце.
Если вам уже прописаны какие-нибудь препараты, придерживайтесь инструкций врача. Если после приема нитроглицерина в течении 5 минут боль не прошла, необходимо вызвать скорую помощь. НЕ ждите более 5 минут, если боль очень сильная и отличается от боли при стенокардии. Немедленно звоните в скорую помощь.
№4 – Приготовьтесь рассказать врачу:
Какую боль вы испытываете
Когда она началась
Изменилась ли она с момента ее начала
Какие препараты вы принимали для облегчения боли.
Также врачей интересует:
Переносили ли вы ранее сердечный приступ
Переносили ли вы ранее стенокардию
Какие препараты вы регулярно принимаете.
При прибытии в отделение неотложной помощи /больницу, скажите «Кажется, у меня сердечный приступ». Если вы не скажете это, а у докторов будут еще каких-либо экстренные вызовы, то вы можете не получить незамедлительную помощь, и вам не окажут должного внимания. Некоторые боятся или смущаются говорить подобную фразу. Другие отрицают у себя наличие сердечного приступа, убедив себя, что у них несварение желудка или какое-либо заболевание мышцы. Примерно 1/3 пациентов, которые вовремя не вызвали скорую помощь, умирают.
Остановка сердца
Остановка сердца может быть вызвана сердечным приступом. Остановка сердца происходит, когда сердце прекращает поставлять кровь к органам тела.
Через 10 секунд после остановки сердца, человек теряет сознание. Если вы встряхнете человека или что-нибудь ему крикните, реакции не будет.
Как только сердце останавливается, дыхание может также полностью прекратиться. Если это случилось, считается, что у человека остановка сердца и легких. Без непрямого массажа сердца человек погибнет!
Не все сердечные приступы приводят к остановке сердца. Однако, если это произошло, человек или люди, который (-ые) находи(-я)тся с вами, должны позвонить в скорую, а затем немедленно начать проводить непрямой массаж сердца.
 В последние несколько лет, появилось множество специальных приборов, которые могут помочь возобновить нормальную работу сердца при внезапной смерти. Эти приборы известны как автоматические внешние дефибрилляторы или. Эти жизнесберегающие приборы можно обнаружить во многих учреждениях и самолетах.
В последние несколько лет, появилось множество специальных приборов, которые могут помочь возобновить нормальную работу сердца при внезапной смерти. Эти приборы известны как автоматические внешние дефибрилляторы или. Эти жизнесберегающие приборы можно обнаружить во многих учреждениях и самолетах.
Если автоматический внешний дефибриллятор имеется, его необходимо использовать до проведения непрямого массажа сердца или до звонка в скорую помощь.
Данные приборы легки в обращении. Важно, чтобы вы, ваша семья, друзья научились ими пользоваться. Попросите, чтобы в ближайшей к вам больнице провели с вами обучающий инструктаж о том, как пользоваться дефибриллятором.
Профилактика
Препараты, процедуры и операции не лечат ИБС. Если вы не придерживаетесь здорового образа жизни, атеросклеротическое сужение сосудов со временем станет более выраженным и может привести к развитию сердечного приступа.
Девять рекомендаций по ведению здорового образа жизни, при котором улучшается состояние вашего сердца:
- Не курите
- Будьте активны, но под наблюдением врача
- Придерживайтесь здорового сбалансированного рациона, богатого клетчаткой и с пониженным содержанием жира
- Проверяйте уровень холестерина в крови. Если он высокий, контролируйте его уровень
- Регулярно измеряйте АД. Если оно высокое, контролируйте его уровень
- Если нужно, сбросьте лишний вес
- Проверяйте уровень сахара в крови. Если он высокий, контролируйте его уровень
- Ночью спите столько, сколько вам достаточно.
- Избегайте стрессов.
Если у вас стенокардия или имеются сопутствующие заболевания, проконсультируйтесь с врачом до начала физических нагрузок или снижению веса.
Более того, разумная комбинация препаратов также может снизить риск сердечного приступа:
Вазодилаторы, понижающие АД, расслабляющие и расширяющие кровеносные сосуды
Аспирин, снижающий вероятность образования тромбов
Статины, понижающие «вредный» холестерин, который может встраиваться в артерии
Бета-блокаторы, расслабляющие сердечную мышцу и позволяющие сердцу прокачивать кровь намного легче.
Резюме
Сердечный приступ встречается чаще у лиц с ИБС. Если не лечить больное сердце, сердечный приступ может привести к смертельному исходу. В целях профилактики необходимо полностью изменить свой образ жизни и развиваться у себя здоровые привычки.
Если у вас ИБС, ваши шансы выжить после сердечного приступа заметно возрастают при условии, что у вас имеется план действий. Он включает в себя определение того, к кому обращаться, когда звонить в скорую помощь, как добираться в больницу и что говорить врачам скорой помощи. В настоящее время медицинские технологии позволят вам полностью восстановиться после перенесенного недуга. Однако, выздоровление зависит от от того, как скоро вы обратитесь к врачам!
Будьте здоровы!
Грипп. Что нужно знать о вакцинации?
19.01.2024
Вы спросили о прививке против гриппа
Актуальность гриппа
 Практически перед каждым человеком, заботящимся о своем здоровье и здоровье своих родных и близких, встает вопрос: «Нужно ли делать прививку от гриппа?».
Практически перед каждым человеком, заботящимся о своем здоровье и здоровье своих родных и близких, встает вопрос: «Нужно ли делать прививку от гриппа?».
Постараемся ответить на этот вопрос, а так же на ряд вопросов, связанных с этой проблемой.
Вирусы гриппа относятся к таким возбудителям, которые имеют чрезвычайно высокую способность изменяться. Поэтому наша иммунная система, встретившись с измененным вирусом гриппа, начинает воспринимать его как новый, ранее не известный вирус. И пока иммунная система «налаживает» производство защитных антител, чтобы бороться с вирусом гриппа, у человека развивается заболевание. Именно с изменчивостью вирусов гриппа связаны ежегодные сезонные подъемы заболеваемости.
После вакцинации или перенесенного гриппа в организме формируются защитные антитела, однако они сохраняются чуть более полугода, а затем разрушаются. Когда в следующем году приходит новый вариант вируса гриппа, то он вновь «застает врасплох» нашу иммунную систему и мы снова болеем.
В настоящее время существуют различные способы подготовить иммунную систему к этой «встрече». Наиболее эффективный способ – прививка.
Какие вакцины против гриппа используются в нашей стране?
Все нижеуказанные наименования вакцин зарегистрированы Министерством здравоохранения Республики Беларусь и имеют опыт применения в нашей стране и за рубежом.
Живая вакцина представлена гриппозной аллантоисной интраназальной живой сухой - ЖГВ (страна-производитель Россия).
 Инактивированные вакцины представлены:
Инактивированные вакцины представлены:
1. Цельновирионными вакцинами - Грипповак (страна-производитель Россия), инактивированной гриппозной вакциной – ИГВ (страна-производитель Россия).
2. Сплит-вакцинами – Ваксигрип (страна-производитель Франция), Флюарикс (страна-производитель Бельгия), Флюваксин (страна-производитель Китай).
3. Субъединичными вакцинами - Гриппол (страна-производитель Россия), Гриппол нео (страна-производитель Россия), Гриппол плюс (страна-производитель Россия), Инфлювак (страна-производитель Нидерланды).
Вакцина Флюваксин появилась в нашей стране недавно.
Как ее характеризуют специалисты?
Вакцина Флюваксин применяется в ряде стран мира с 2004г. (страны Азии, Российская Федерация, Чили и т.д.). Всего с этого периода использовано более 18 млн. доз вакцины. Безопасность и эффективность применения вакцины идентична с имеющей опыт использования в нашей стране вакциной Ваксигрип.
Вакцина Флюваксин зарекомендовала себя как высокоэффективный и безопасный препарат.
Как вводятся вакцины против гриппа?
Живые вакцины вводятся путем распыления в носовые ходы.
Все инактивированные вакцины вводятся в виде укола внутримышечно или подкожно. Внутримышечный путь введения является предпочтительным, поскольку он подразумевает лучшее всасывание препарата и, следовательно, его большую эффективность. Подкожный путь введения менее предпочтителен по той причине, что вакцина некоторое время сохраняется в месте введения и медленно рассасывается, это в свою очередь сказывается на скорости формирования защитного иммунитета.
Внутримышечное введение вакцины проводится в плечо (детям 18 месяцев и старше, подросткам и взрослым), а подкожное - в подлопаточную область или наружную поверхность плеча.
Откуда знают, какие вирусы гриппа придут к нам зимой?
Вирус гриппа циркулирует по определенным биологическим законам. Почти всегда вирус, вызвавший весной подъем заболеваемости в юго-восточной Азии, осенью приходит в Европу.
В мире существует несколько сотен лабораторий, которые следят за вирусами гриппа. Анализируя информацию о вирусах, вызывающих грипп, специалисты Всемирной организации здравоохранения (ВОЗ) ежегодно к апрелю - маю составляют рекомендации по вариантам вирусов гриппа, которые необходимо включить в состав вакцины. Ежегодно в состав вакцин включаются 3 актуальных варианта вируса гриппа.
Статистика 20-ти последних лет свидетельствует, что те варианты вирусов гриппа, которые были рекомендованы ВОЗ для включения в состав вакцин, совпадали более чем в 90% случаев (в отдельные годы отмечались расхождения лишь по одному из 3-х вариантов вируса, входящих в состав одной вакцины).
 Могут ли отличаться вакцины против гриппа по включенным в них вариантам вирусов?
Могут ли отличаться вакцины против гриппа по включенным в них вариантам вирусов?
Нет, вакцины различных производителей не отличаются по входящим в их состав
вариантам вирусов гриппа. Каждый год в состав вакцин включаются те варианты вирусов гриппа, которые рекомендуют специалисты Всемирной организации здравоохранения (ВОЗ).
Когда после прививки против гриппа сформируется защита от заболевания?
Через 14-21 день после вакцинации развивается иммунитет, который обеспечивает защиту от заболевания гриппом в течение 8-12 месяцев.
Гарантирует ли прививка от гриппа 100% защиту от заболевания?
100% гарантию от заболевания не дает ни один лечебный, ни один профилактический препарат.
В среднем из 100 привитых 98 человек не заболеют гриппом. Если все же привитой человек заболеет гриппом, то заболевание у него будет протекать в легкой форме и без осложнений. Таким образом, вакцинация гарантирует защиту от заболевания тяжелыми и осложненными формами гриппа, заканчивающимися смертельным исходом.
Вакцина против гриппа предназначена в первую очередь, для защиты именно от вирусов гриппа, а не от других респираторных вирусов. В тоже время вакцина против гриппа обладает дополнительными, в некоторой степени иммуномодулирующими свойствами. Благодаря этому, иммунная система примерно 20-25 человек из 100 привитых приобретает дополнительную защиту и от других респираторных вирусных инфекций.
 Может ли вакцина против гриппа вызвать реакции?
Может ли вакцина против гриппа вызвать реакции?
Возникновение температуры или покраснения в месте введения вакцины – это закономерная реакция на любую вакцину, свидетельствующая о начале формирования защиты к вирусу.
После вакцинации против гриппа у привитых могут отмечаться:
Общие реакции – это реакции, которые в целом затрагивают организм и проявляются в виде повышения температуры тела, недомогания, головной боли и др.
Местные реакции - это реакции, которые проявляются в месте введения вакцины в виде уплотнения и болезненности.
Все эти проявления кратковременны, не требуют лечения и исчезают самостоятельно в течение 2-3 дней, не нарушая трудоспособности и не требуя дополнительного лечения.
На какие вакцины против гриппа реже развиваются реакции?
Крайне редко возникают реакции при введении сплит- и субъединичных вакцин (флюваксин, гриппол, ваксигрипп, инфлювак) - из 100 привитых против гриппа у 2–8 человек могут быть местные реакции в виде покраснения, уплотнения или болезненности в месте введения вакцины и у 1-7 человек из 100 привитых - общие реакции в виде кратковременного повышения температуры тела (до 37,5°С), общего недомогания. Все эти симптомы кратковременны и исчезают спонтанно, как правило, через 1–2 дня.
Когда нельзя проводить прививки против гриппа?
Существуют определенные состояния здоровья, когда прививка для профилактики гриппа может быть временно отложена (временные противопоказания), либо прививку вообще нельзя проводить никогда (постоянные противопоказания). В любом случае, решение о противопоказаниях принимает врач после осмотра и опроса пациента.
К временным противопоказаниям к вакцинации против гриппа относятся состояние острого заболевания или обострения хронического заболевания. После нормализации состояния (снижения температуры и выздоровления) или перехода хронического заболевания в стадию ремиссии можно вводить вакцину.
Постоянное противопоказание к вакцинации против гриппа устанавливается крайне редко, в случае наличия немедленной аллергической реакции на белок куриных яиц (т.к. выращивание вакцинного вируса происходит именно на куриных эмбрионах). Такие реакции имеются у лиц, у которых при попытке съесть куриное яйцо в любом виде немедленно развивается отек нижней губы, горла и т.д. Если таких реакций нет, то вакцинация против гриппа для такого человека безопасна.
Можно ли делать прививку против гриппа, если есть хроническое заболевание сердца?
Можно и нужно! Хронические заболевания (в т.ч. заболевания сердца) являются не противопоказанием, а показанием к проведению прививки против гриппа. Пациенты с хроническими заболеваниями хорошо переносят вакцинацию и у них развивается достаточная защита от заболевания. Проведенная прививка не приводит к обострению хронического заболевания, в то время как перенесенный грипп как правило приводит к обострению хронического заболевания или утяжелению его дальнейшего течения.
Для кого грипп наиболее опасен?
 Грипп опасен для каждого, потому что во время сезонного подъема заболеваемости гриппом погибают и здоровые люди. Однако, наибольшую угрозу грипп и его осложнения представляют для маленьких детей, пожилых лиц, а также для людей, страдающих хроническими болезнями. Это, в первую очередь, дети с поражениями центральной нервной системы, пациенты с патологией сердца (врожденные пороки сердца, инфаркт в анамнезе, ИБС и т.д.), с заболеваниями легких, почек, эндокринной системы, с иммунодефицитами и т.д. К сожалению, иногда именно эти состояния ошибочно рассматриваются как противопоказания для проведения вакцинации против гриппа. Хотя такие лица требуют первоочередной защиты.
Грипп опасен для каждого, потому что во время сезонного подъема заболеваемости гриппом погибают и здоровые люди. Однако, наибольшую угрозу грипп и его осложнения представляют для маленьких детей, пожилых лиц, а также для людей, страдающих хроническими болезнями. Это, в первую очередь, дети с поражениями центральной нервной системы, пациенты с патологией сердца (врожденные пороки сердца, инфаркт в анамнезе, ИБС и т.д.), с заболеваниями легких, почек, эндокринной системы, с иммунодефицитами и т.д. К сожалению, иногда именно эти состояния ошибочно рассматриваются как противопоказания для проведения вакцинации против гриппа. Хотя такие лица требуют первоочередной защиты.
Грипп опасен и для женщин, планирующих беременность. Целесообразно вакцинироваться до беременности или во время второго-третьего триместра. Заболевание гриппом беременной женщины может повлечь развитие пороков у плода или возникновение выкидыша.
Грипп актуален и для лиц, которые в силу особенностей профессии (преподаватели, воспитатели, продавцы, врачи, другие лица, работающие в коллективах) контактируют с большим количеством людей и имеют высокий риск заражения гриппом.
Необходимо ли прививаться в нынешнем году, если делал прививку в прошлом?
Защитные антитела, выработанные после прививки, обычно в течение 8-12 месяцев после вакцинации разрушаются или их количество становится недостаточным для защиты от гриппа в новом сезоне. Кроме того, ежегодно обновляются варианты вирусов гриппа, которые входят в состав вакцин. Так что стоит прививаться ежегодно.
Как лучше прививаться: одной и той же вакциной каждый год или их лучше менять?
Учитывая, что ежегодно варианты вирусов гриппа в составе всех вакцин одинаковы, целесообразность смены понравившейся Вам вакцины отсутствует.
Какую вакцину против гриппа выбрать для 8-ми месячного ребенка и его мамы, кормящей грудью?
Целесообразным является использование инактивированных сплит- или субъединичных вакцин против гриппа (флюваксин, гриппол, ваксигрипп, инфлювак). Оба эти вида вакцин формируют сходную по силе иммунную защиту и одинаково безопасны.
Высокая степень очистки вакцин и минимальное количество реакций на прививки дает возможность их использования у грудных детей, начиная с 6 месяцев, людей с хроническими заболеваниями, у беременных и кормящих грудью женщин.
Можно ли заболеть гриппом после прививки и заразить окружающих?
При вакцинации любой вакциной заболеть гриппом нельзя. Так как в процессе производства вакцинные вирусы лишаются свойства вызывать заболевание, однако сохраняют способность формировать защиту.
При вакцинации инактивированными вакцинами против гриппа (цельновирионными, сплит- или субъединичными) риск заражения окружающих вакцинным вирусом отсутствует.
Можно ли прививать ребенка, если он больше 4-х раз в год болеет простудой?
Не только можно, но и нужно. Именно такой ребенок наиболее подвержен осложнениям, развивающимся после перенесенного гриппа. Прививать такого ребенка необходимо в период отсутствия у него острого заболевания.
Можно ли прививаться, если я перенесла простуду, а кашель остался?
Не рекомендуется прививаться в период острого заболевания. Что же касается остаточных явлений, то они не являются противопоказанием, но в любом случае ваше состояние перед прививкой должен оценить врач, который и примет окончательное решение.
Если я не успел привиться до эпидемии гриппа, то можно ли привиться во время эпидемии?
 Широко распространено мнение, что после начала подъема заболеваемости гриппом вакцинация противопоказана.
Широко распространено мнение, что после начала подъема заболеваемости гриппом вакцинация противопоказана.
Это имеет отношение только к живым противогриппозным вакцинам. Инактивированные вакцины (цельновирионные, сплит- или субъединичные) можно применять на протяжении всего сезона подъема заболеваемости гриппом, если риск заболевания достаточно высок. Однако, если прививка была сделана тогда, когда человек уже заразился вирусом гриппа, но симптомы еще не проявились, то вакцинация окажется неэффективной.
Почему взрослым вводят одну дозу вакцины, против гриппа, а некоторым детям советуют две?
Это связано с наличием у взрослых иммунологической памяти в отношении вирусов гриппа. Поэтому одной дозы достаточно для того, чтобы ее "освежить". Маленьким детям вводят 2 дозы только в первый год вакцинации. В последующие годы для формирования эффективной защиты им достаточно одной прививки, как и взрослым.
Можно ли за один раз привиться от гриппа и дифтерии?
Вакцину против гриппа можно совмещать с любой другой вакциной, кроме вакцины против туберкулеза (БЦЖ). Единственным условием при этом является то, что разные вакцины будут введены в разные участки тела.
В прошлом году сделал прививку от гриппа, но все равно заболел. Смысл этой прививки?
Существует 2 варианта объяснения этой ситуации.
Во-первых, наряду с вирусом гриппа заболевание у человека может вызывать более 200 видов других респираторных вирусов. Причем, отличить эти заболевания по клиническим симптомам практически невозможно. Поэтому, если Вы сделали прививку и у Вас возникло заболевание с повышением температуры, головной болью, слабостью, то это не значит, что развился грипп. Вероятнее, всего, что это другая вирусная инфекция, потому что от гриппа Вы защищены. А нам важно защитить Вас именно от гриппа – от той инфекции, которая дает наибольшее количество осложнений и смертельных исходов.
Во-вторых, есть небольшая вероятность, что у Вас развился грипп. В этом случае с большой уверенностью можно сказать – у вас не было тяжелых осложнений. А если бы Вы не сделали прививку и заразились гриппом, то такие осложнения могли бы быть и исход заболевания мог бы быть неблагоприятным.
Редко, но встречаются ситуации, когда человек сделал прививку и «встретился» с вирусом гриппа» в тот период, когда защита еще не успела сформироваться. А для выработки достаточной защиты необходимо 14-21 день.
Поэтому, прививку от гриппа делать стоит.
Есть мнение (в частности, приверженцев нетрадиционной медицины), что вакцинация вредна детям. Они утверждают, что в период, когда у ребенка еще только формируется иммунитет, организм только начинает сам его вырабатывать, введенная вакцина якобы его угнетает и ослабляет организм. И вообще любая прививка снижает возможность у детского организма самостоятельно вырабатывать иммунитет.
Может она и не нужна малышам?
Это совершенно не так. Наоборот, вакцина – это самая слабая тренировка иммунной системы. Система учится работать с антигеном. Но если эти антигены безопасны в плане осложнений, то при встрече с дикими возбудителями, иммунная система будет работать гораздо интенсивнее и ее тренировка будет идти через болезнь. А болезнь – это всегда риск осложнений, и даже смертельного исхода. Я совершенно не соглашусь с утверждениями, что прививкой мы расслабляем иммунную систему, что она будет работать только с вакцинами и хуже реагировать на какие-то другие возбудители. Для такого утверждения нет ни теоретических, ни практических оснований.
Но, что касается маленьких деток, то они действительно очень уязвимы. Особенно если есть старший ребенок, посещающий школу, то риск подхватить вирус есть, и в таком случае вакцинация оправдана. Ведь показатели заболеваемости среди детей обычно в два-три раза выше, чем у взрослых. А 90 процентов госпитализированных при гриппе – дети. У них заболевание протекает тяжело и именно их надо защищать в первую очередь.
Когда лучше делать прививку от гриппа?
Лучше всего прививаться от гриппа осенью: с сентября по ноябрь, до начала сезонного подъема заболеваемости гриппом и ОРИ. В течение 2-3 недель после вакцинации сформируется защитный уровень антител против вирусов гриппа.
Где можно привиться от гриппа?
Привиться можно в поликлинике по месту жительства, городском центре вакцинопрофилактики, медико-санитарных частях предприятий.
Отдельным контингентам риска вакцинация проводится на бесплатной основе. Остальному населению предоставляется возможность вакцинироваться на платной основе.
В настоящее время все больше и больше руководителей предприятий, заботясь о здоровье своих сотрудников, закупают вакцину от гриппа для их иммунизации. Для удобства вакцинации работающих на предприятиях организуются выездные прививочные бригады. В составе выездной бригады в обязательном порядке присутствует врач, который осуществит осмотр пациентов и определит показания и противопоказания к вакцинации.
Почему в коллективе рекомендуют прививать не менее 40% работающих?
Действительно, рекомендуется охватывать вакцинацией против гриппа не менее 40% работающих в коллективе.
При этом достигаются две основные цели. Первая цель - индивидуальная защита привитого человека. Вторая цель – формирование коллективного иммунитета среди работающих. Коллективный иммунитет дает дополнительную степень защиты привитым и снижает вероятность заболевания непривитых членов коллектива. Чем больше привитых, а значит защищенных от гриппа, тем ниже вероятность заноса и распространения вируса среди работающих в коллективе. При охвате менее чем 40% работающих, коллективный иммунитет практически не работает.
Безусловно, максимального эффекта от вакцинации против гриппа, как и при других инфекциях, можно достичь, если в коллективе привиты более 95% работающих. Однако, при вакцинации против гриппа достичь таких показателей сложно, учитывая, что вакцинация проводится в предэпидемический сезон в течение 2-3-х месяцев.
Таким образом, охват вакцинацией против гриппа не менее 40% работающих в коллективе обеспечивает индивидуальную защиту привитого и формирует дополнительные возможности защиты за счет коллективного иммунитета.
Как будут прививать против гриппа детей в школах и детских садах?
Родителей в письменной или устной форме информируют против чего и каким образом будут прививать их детей, какую вакцину будут использовать. Затем родители подписывают согласие (либо отказ) по установленной форме. Оно хранится в медицинской документации ребенка. В определенный день в школу (садик) приезжает прививочная бригада (врач и медсестра) и проводят вакцинацию. Если мама захочет присутствовать при проведении ребенку прививки, она вместе с ним может обратиться в поликлинику по месту жительства.
ПОЗАБОТЬТЕСЬ О СВОЕМ ЗДОРОВЬЕ И О ЗДОРОВЬЕ СВОИХ БЛИЗКИХ.
ОБЯЗАТЕЛЬНО ЗАЩИТИТЕСЬ ОТ ГРИППА!
БУДЬТЕ ЗДОРОВЫ!
Авторы: Глинская Ирина Николаевна, заведующая отделением иммунопрофилактики
ГУ «Минский городской центр гигиены и эпидемиологии», врач высшей категории
Волосарь Людмила Альбертовна, врач-эпидемиолог отделения иммунопрофилактики
ГУ «Минский городской центр гигиены и эпидемиологии», врач высшей категории
Высоцкая Вероника Станиславовна, заведующая противоэпидемическим отделением
центра гигиены и эпидемиологии Московского района, врач первой категории